Основы гистологии - половая система. Мужская половая система Половая система гистология
Лекция 19. Мужская половая система.
Мужские половые железы
Яички, или семенники (testes), - мужские гонады, в которых образуются мужские половые клетки - сперматозоиды и мужской половой гормон - тестостерон.
Развитие
Развитие мужской и женской гонады начинается однотипно (т.н. индифферентная стадия) и тесно связано с развитием выделительной системы.
Различают три составные элемента развивающихся половых желез:
гоноциты, дающие начало овогониям или сперматогониям;
производные мезодермального целомического эпителия – будущие эпителиальные элементы половых желез;
мезенхимная ткань – соединительнотканные и гладкомышечные элементы гонад.
На медиальной стороне первичной почки (мезонефроса) образуются гребневидные утолщения – половые валики или будущие гонады . Целомический эпителий дает начало половым шнурам , врастающим в половые валики. В дальнейшем половые шнуры развиваются в семенные канальцы (tubuli seminiferi), но часть этих шнуров превращается в сеть семенника (rete testis).
В постнатальном периоде в семенных канальцах гоноциты размножаются, а эпителий половых шнуров сохраняется в качестве поддерживающих клеток. В тех же половых шнурах, из которых развивается сеть яичка, гоноциты постепенно редуцируются.
Канальцы сети яичка , приближаясь к белочной оболочке средостения, сливаются в выносящие канальцы (ductuli efferentes), формирующиеся путем перестройки эпителиальной выстилки канальцев первичной почки. Выносящие канальцы яичка, собираясь, переходят далее в канал придатка яичка (ductus epididymis), проксимальный отдел которого, многократно извиваясь, образует придаток семенника (epididymis), тогда как его дистальная часть становится семявыносящим протоком (ductus defferes).
Отводящие пути мужской половой системы развиваются из мезонефральных протоков, или Вольфовых каналов.
Парамезонефральный (мюллеров) проток в мужском организме атрофируется и сохраняется только верхний конец и нижний, превращающийся в предстательную (мужскую) маточку (utriculus prostaticus), располагающуюся у взрослого мужчины в толще предстательной железы у места впадения семявыносящего протока в мочеиспускательный канал. Предстательная железа и семенные пузырьки развиваются как выросты мочеполового синуса. После 22-й недели гоноциты превращаются в сперматогонии, при этом они утрачивают гликоген и высокую активность щелочной фосфатазы.
В онтогенезе эндокринная функция яичка устанавливается раньше, чем генеративная. Мужской половой гормон - тестостерон начинает вырабатывать у зародыша человека ГПД - ген половой детерминации приблизительно с 8-10-й недели внутриутробного периода. В зародышевом яичке еще до начала биосинтеза тестостерона образуются поочередно несколько белковых (пептидных) андрогенов, принадлежащих к ингибинам. Первым на стадии индифферентной гонады появляется гормон, под влиянием которого происходит редукция парамезонефрального протока, и с этого момента индифферентный зачаток половой системы дифференцируется по мужскому типу.
К середине эмбриогенеза, когда в семенных канальцах развивающегося яичка уже дифференцируется эпителиосперматогенный слой, а в просвете в большом количестве скапливаются гоноциты, начинается выработка второго ингибина, который, с одной стороны, угнетает размножение гоноцитов и вызывает их разрушение, а с другой - одновременно ингибирует секрецию ФСГ аденогипофизом. Этот пептид вырабатывается эпителием сети яичка.
Наконец, по мере приближения к пренатальному периоду эмбриогенеза у плода мужского пола появляется ингибин, который, сохраняя способность избирательно угнетать секрецию ФСГ, действует на соответствующие центры гипоталамуса.
Строение
Снаружи большая часть семенника покрыта серозной оболочкой - брюшиной , под которой располагается плотная соединительнотканная белочная оболочка , (tunica albuginea). На заднем крае яичка она утолщается, формируя средостение (mediastinum testis), от которого в глубь железы отходят соединительнотканные перегородки (septula testis), разделяющие железу на дольки (около 250 долек). В каждой дольке находится от 1 до 4 извитых семенных канальцев (tubuli seminiferi convoluti). Каждый семенной каналец имеет диаметр от 150 до 250 мкм и длину от 30 до 70 см. Приближаясь к средостению, канальцы (300-450 в каждом семеннике), сливаются и становятся прямыми, а в толще средостения соединяются с канальцами сети семенника. Из этой сети выходят (около 10) выносящие (эфферентные) канальцы (ductuli efferens), впадающих в проток придатка (ductus epididymis).
Внутреннюю выстилку семенных канальцев образует эпителиосперматогенный слой (или так называемый сперматогенный эпителий), расположенный на базальной мембране.
Кнаружи от эпителиосперматогенного слоя семенного канальца расположена собственная оболочка (tunica propria), состоящая из трех слоев : базального слоя (stratum basale), миоидного слоя (stratum myoideum) и волокнистого слоя (stratum fibrosum). Базальный слой (внутренний волокнистый слой), расположенный между двумя базальными мембранами (сперматогенного эпителия и миоидных клеток), состоит из сети коллагеновых волокон. Миоидный слой образован миоидными клетками, содержащими актиновые филаменты. Миоидные клетки обеспечивают ритмические сокращения стенки канальцев. Наружный волокнистый слой состоит из двух частей. Непосредственно к миоидному слою примыкает неклеточный слой , образованный базальной мембраной миоидных клеток и коллагеновыми волокнами. За ними расположен слой, состоящий из фибробластоподобных клеток , прилежащий к базальной мембране эндотелиоцитов гемокапилляра.
В соединительной ткани между семенными канальцами расположены гемокапилляры и лимфокапилляры, обеспечивающие обмен веществ между кровью и сперматогенным эпителием. Избирательность поступления веществ из крови в сперматогенный эпителий и различия в химическом составе плазмы крови и жидкости из семенных канальцев позволили сформулировать представление о гематотестикулярном барьере. Гематотестикулярным барьером называется совокупность структур, располагающихся между просветами капилляров и семенных канальцев.
Эпителиосперматогенный слой (epithelium spermatogenicum) имеет две основных популяции клеток:
сперматогенные клетки (cellulae spermatogenicae), находящиеся на различных стадиях дифференцировки (стволовые клетки, сперматогонии, сперматоциты, сперматиды и сперматозоиды) и
поддерживающие клетки, или сустентоциты (epitheliocytus sustentans), или же клетки Сертоли.
Обе популяции клеток находятся в тесной морфофункциональной связи.
Поддерживающие клетки (клетки Сертоли) лежат на базальной мембране, имеют пирамидальную форму и достигают своей вершиной просвета извитого семенного канальца. Ядра их имеют неправильную форму с инвагинациями, трехчленное ядрышко (ядрышко и две группы околоядрышкового хроматина). В цитоплазме особенно хорошо развита агранулярная эндоплазматическая сеть, аппарат Гольджи. Встречаются также микротрубочки, микрофиламенты, лизосомы и особые кристаллоидные включения. Обнаруживаются включения липидов, углеводов, липофусцина. На боковых поверхностях сустентоцитов образуются бухтообразные углубления, в которых располагаются дифференцирующиеся сперматогонии, сперматоциты и сперматиды.
Между соседними поддерживающими клетками формируются зоны плотных контактов, которые подразделяют сперматогенный эпителий на два отдела - наружный базальный и внутренний адлюминальный.
В базальном отделе расположены сперматогонии, имеющие максимальный доступ к питательным веществам, поступающим из кровеносных капилляров.
В адлюминальном отделе находятся сперматоциты на стадии мейоза, а также сперматиды и сперматозоиды, которые не имеют доступа к тканевой жидкости и получают питательные вещества непосредственно от клеток Сертоли.
Поддерживающие эпителиоциты создают микросреду, необходимую для дифференцирующихся половых клеток, изолируют формирующиеся половые клетки от токсических веществ и различных антигенов, препятствуют развитию иммунных реакций. Таким образом сустентоциты – основной компонент гематотестикулярного барьера. Кроме того, сустентоциты способны к фагоцитозу дегенерирующих половых клеток и последующему лизису их с помощью своего лизосомального аппарата.
Клетки Сертоли синтезируют андрогенсвязывающий белок (АСБ), который транспортирует мужской половой гормон к сперматидам. Секреция АСБ усиливается под влиянием ФСГ аденогипофиза. Поддерживающие эпителиоциты имеют поверхностные рецепторы для ФСГ, а также рецепторы для тестостерона и его метаболитов.
Различают два вида поддерживающих клеток - светлые и темные. Светлые поддерживающие клетки продуцируют ингибин – фактор, тормозящий секрецию ФСГ аденогипофизом. Темные поддерживающие клетки продуцируют фактор, стимулирующий деление сперматогенных клеток.
Генеративная функция. Сперматогенез.
Образование мужских половых клеток (сперматогенез) протекает в извитых семенных канальцах и включает 4 последовательные стадии или фазы: размножение, рост, созревание и формирование.
Начальной фазой сперматогенеза является размножение сперматогоний, занимающих наиболее периферическое (базальное) положение в сперматогенном эпителии. Согласно современным представлениям, среди сперматогоний можно выделить два типа клеток: 1) стволовые сперматогонии типа А, которые подразделяются на две субпопуляции: долгоживущие, резервные стволовые клетки и быстро обновляющиеся полустволовые клетки, которые делятся один раз в течение цикла сперматогенного эпителия, 2) дифференцирующиеся сперматогоний типа А и типа В.
Стволовые клетки расположены в базальной части канальца изолированно от других сперматогоний. Морфологически в популяции стволовых А-сперматогоний различают светлые и темные клетки. Для обоих клеток характерно преобладание в ядрах деконденсированного хроматина и расположение ядрышек около ядерной оболочки. Однако в темных клетках типа А степень конденсации хроматина большая, чем в светлых клетках. Темные клетки относят к «резервным» медленно обновляющимся стволовым клеткам, а светлые - к полустволовым быстро обновляющимся клеткам. Для стволовых клеток характерно наличие овальных ядер с диффузно распределенным хроматином, одного или двух ядрышек, большое содержание в цитоплазме рибосом и полисом, малое количество других органелл.
Часть стволовых клеток типа А при делении не завершают цитокинез и остаются соединенными цитоплазматическими мостиками, т.е. образуют синцитий. Появление таких спаренных сперматогоний свидетельствует о начале процессов дифференцировки мужских половых клеток. Дальнейшее деление таких клеток приводит к образованию цепочек или групп сперматогоний, соединенных цитоплазматическими мостиками. Клетки типа В имеют более крупные ядра, хроматин в них не дисперсный, а собран в глыбки.
В следующий период (период роста) сперматогонии перестают делиться митозом, увеличиваются в объеме и вступают в первое деление мейоза. Это начало их дифференцировки в сперматоциты 1-го порядка, и начало уже третьего периода – периода созревания. Синцитиальные группы сперматогоний начинают перемещаються в адлюминальную зону сперматогенного эпителия. В первом делении мейоза в клетках происходит конъюгация гомологичных хромосом и кроссинговер. В каждой из двух дочерних клеток - сперматоцитов 2-го порядка содержится гаплоидное число хромосом (23 у человека).
Второе деление созревания начинается сразу вслед за первым, и происходит как обычный митоз без редупликации хромосом. В анафазе второго деления созревания диады сперматоцитов второго порядка разъединяются на монады, или одиночные хроматиды, расходящиеся к полюсам. В результате сперматиды получают столько же монад, сколько было диад в ядрах сперматоцитов второго порядка, т.е. гаплоидное число. Сперматоциты 2-го порядка имеют меньшие размеры, чем сперматоциты 1-го порядка, и располагаются в средних и более поверхностных слоях эпителиосперматогенного слоя.
Таким образом, каждая исходная сперматогония дает начало 4 сперматидам с гаплоидным набором хромосом. Сперматиды больше не делятся, но путем сложной перестройки превращаются в зрелые сперматозоиды. Эта трансформация составляет четвертую фазу сперматогенеза - период формирования, или спермиогенеза.
Сперматиды представляют собой небольшие округлые клетки со сравнительно крупными ядрами. Скапливаясь около верхушек поддерживающих клеток, сперматиды частично погружаются в их цитоплазму, что создает условия для формирования сперматозоидов из сперматид. Ядро сперматиды постепенно уплотняется и уплощается.
В сперматидах около ядра располагаются аппарат Гольджи, центросома и скапливаются мелкие митохондрии. Процесс формирования сперматозоида начинается с образования в зоне аппарата Гольджи уплотненной гранулы - акробласта, прилежащего к поверхности ядра. В дальнейшем акробласт, увеличиваясь в размерах, в виде шапочки охватывает ядро, а в середине акробласта дифференцируется уплотненное тельце. Такую структуру называют акросомой. Она лежит в том конце трансформирующей сперматиды, который обращен к поддерживающей клетке. Центросома, состоящая из двух центриолей, перемещается в противоположный конец сперматиды. Проксимальная центриоль прилегает к поверхности ядра, а дистальная разделяется на две части. От передней части дистальной центриоли начинает формироваться жгутик (flagellum), который затем становится осевой нитью развивающегося сперматозоида. Задняя же половина дистальной центриоли принимает вид колечка. Смещаясь вдоль жгутика, это колечко определяет заднюю границу средней или связывающей части сперматозоида.
Цитоплазма по мере роста хвоста сползает с ядра и сосредоточивается в связующей части. Митохондрии располагаются спиралеобразно между проксимальной центриолью и колечком.
Цитоплазма сперматиды во время ее превращения в спермий сильно редуцируется. В области головки она сохраняется только в виде тонкого слоя, покрывающего акросому; небольшое количество цитоплазмы остается в области связующего отдела и, наконец, она очень тонким слоем покрывает жгутик. Часть цитоплазмы сбрасывается и распадается в просвете семенного канальца либо поглощается поддерживающими клетками. Кроме того, эти клетки вырабатывают жидкость, накапливающуюся в просвете извитого семенного канальца. В эту жидкость попадают, высвобождаясь из верхушек поддерживающих клеток, сформировавшиеся сперматозоиды и вместе с ней уходят в дистальные части канальца.
Процесс сперматогенеза в целом длится у человека около 75 сут, но протекает на протяжении извитого семенного канальца волнообразно. Поэтому на каждом отрезке канальца имеется определенный набор клеток сперматогенного эпителия.
Эпителиосперматогенный слой чрезвычайно чувствителен к повреждающим действиям. При различных интоксикациях, авитаминозах, недостаточности питания и других условиях (особенно при воздействии ионизирующим излучением) сперматогенез ослабляется или даже прекращается, а сперматогенный эпителий атрофируется. Аналогичные деструктивные процессы развиваются при крипторхизме (когда семенники не опускаются в мошонку, оставаясь в брюшной полости), длительном пребывании организма в среде с высокой температурой, лихорадочных состояний и особенно после перевязки или перерезки семявыводящих каналов. Деструктивный процесс при этом поражает в первую очередь формирующиеся сперматозоиды и сперматиды. Последние набухают, нередко сливаются в характерные округлые массы - так называемые семенные шары, плавающие в просвете канальца. Так как нижние слои сперматогенного эпителия (сперматогонии и сперматоциты 1-го порядка) при этом сохраняются более длительно, то восстановление сперматогенеза после прекращения действия повреждающего агента иногда оказывается возможным.
Деструкция, описанная выше, ограничивается только сперматогенным слоем. Поддерживающие клетки в указанных обстоятельствах сохраняются и даже гипертрофируются, а гландулоциты часто увеличиваются в количестве и образуют большие скопления между запустевающими семенными канальцами.
Эндокринные функции семенников и гормональная регуляция деятельности мужской половой системы
В рыхлой соединительной ткани между петлями извитых канальцев располагаются интерстициальные клетки - гландулоциты, или клетки Лейдига , скапливающиеся здесь вокруг кровеносных и лимфатических капилляров. Эти клетки сравнительно крупные, округлой или многоугольной формы, с ацидофильной цитоплазмой, вакуолизированной по периферии, содержащей гликопротеидные включения, а также глыбки гликогена и белковые кристаллоиды в виде палочек или лент. С возрастом в цитоплазме интерстициальных клеток начинает откладываться пигмент. Хорошо развитая гладкая эндоплазматическая сеть, многочисленные митохондрии с трубчатыми и везикулезными кристами указывают на способность интерстициальных клеток к выработке стероидных веществ, в данном случае мужского полового гормона – тестостерона. Высокая концентрация тестостерона в семенных канальцах обеспечивается АСБ, синтезируемым клетками Сертоли.
Активность клеток Лейдига регулируется лютеинизирующим гормоном (ЛГ) аденогипофиза.
Обе функции гонад (генеративная и эндокринная) активируются аденогипофизарными гонадотропинами - фоллитропином (фолликулостимулируюший гормон, ФСГ) и лютропином (лютеинизируюший гормон, ЛГ). Фоллитропин влияет преимущественно на эпителио-сперматогенный слой, герминативную функцию семенника, а функции гландулоцитов регулируются лютропином. Однако в действительности взаимодействия гонадотропинов более сложны. Доказано, что регуляция герминативной функции семенника осуществляется совместным влиянием фоллитропина и лютропина.
Пептидные ингибины угнетают фолликулостимулирующую функцию гипофиза (по механизму отрицательной обратной связи), что приводит к ослаблению влияния, оказываемого на семенники фоллитропином, но не препятствует действию на него лютропина. Тем самым ингибин регулирует взаимодействие обоих гонадотропинов, проявляющееся в регуляции ими деятельности семенника.
Семявыносящие пути
Семявыносящие пути составляют систему канальцев яичка и его придатков, по которым сперма (сперматозоиды и жидкость) продвигается в мочеиспускательный канал.
Отводящие пути начинаются прямыми канальцами яичка (tubuli seminiferi recti), впадающими в сеть яичка (rete testis), располагающуюся в средостении (mediastinum). От этой сети отходят 12-15 извитых выносящих канальцев (ductuli efferentes testis), которые соединяются с протоком придатка (ductus epididymidis) в области головки придатка. Этот проток, многократно извиваясь, формирует тело придатка и в нижней хвостовой части его переходит в прямой семявыносящий проток (ductus deferens), поднимающийся к выходу из мошонки, в паховый канал, а затем достигающий предстательной железы, где впадает в мочеиспускательный канал.
Все семявыводящие пути построены по общему плану и состоят из слизистой, мышечной и адвентициальной оболочек. Эпителий, выстилающий эти канальцы, обнаруживает признаки железистой деятельности, особенно выраженной в головке придатка.
В прямых канальцах яичка эпителий образован клетками призматической формы. В канальцах сети семенника в эпителии преобладают кубические и плоские клетки. В эпителии семявыводящих канальцев чередуются группы реснитчатых клеток с железистыми клетками, секретирующими по апокриновому типу.
В придатке яичка эпителий протока становится двухрядным. В его составе находятся высокие призматические клетки, несущие на своих апикальных верхушках стереоцилии, а между базальными частями этих клеток располагаются вставочные клетки. Эпителий протока придатка принимает участие в выработке жидкости, разбавляющей сперму во время прохождения сперматозоидов, а также в образовании гликокаликса - тонкого слоя, которым покрываются сперматозоиды. Удаление гликокаликса при эякуляции приводит к активизации сперматозоидов (капацитация). Одновременно придаток семенника оказывается резервуаром для накапливающейся спермы.
Продвижение спермы по семявыводящим путям обеспечивается сокращением мышечной оболочки, образованной циркулярным слоем гладких мышечных клеток.
Проток придатка далее переходит в семявыносящий проток (ductus deferens), в котором значительно развивается мышечная оболочка, состоящая из трех слоев - внутреннего продольного, среднего циркулярного и наружного продольного. В толще мышечной оболочки располагается нервное сплетение, образованное скоплением ганглиозных клеток, иннервирующих пучки гладких мышечных клеток. Сокращениями этих клеток обеспечивается эякуляция спермы. В связи со значительным развитием мышечной оболочки слизистая оболочка семявыносящего протока собирается в продольные складки. Дистальный конец этого протока ампулообразно расширен. Снаружи семяотводящие пути на всем протяжении покрыты соединительнотканной адвентициальной оболочкой.
Ниже места соединения семявыносящего протока и семенных пузырьков начинается семявыбрасывающий проток (ductus ejaculatorius). Он проникает через предстательную железу и открывается в мочеиспускательный канал. В отличие от семявыносящего протока семявыбрасывающий проток не имеет столь выраженной мышечной оболочки. Наружная оболочка его срастается с соединительнотканной стромой простаты.
Васкуляризация . Кровоснабжение семенника обеспечивается через ветвь внутренней семенной артерии, входящей в состав семенного канатика в средостение, где она разветвляется на сеть капилляров, проникающих по соединительнотканным перегородкам внутрь долек и оплетающих петли извитых семенных канальцев. Вокруг этих капилляров скапливаются интерстициальные клетки.
Лимфатические капилляры также образуют сеть между канальцами семенника, а далее образуют выносящие лимфатические сосуды.
Иннервация. Нервные волокна, как симпатические, так и парасимпатические, проникают в семенник вместе с кровеносными сосудами. В паренхиме семенника рассеяны многочисленные чувствительные нервные окончания. Нервные импульсы, поступающие в семенник, способны оказывать некоторое влияние на его генеративную и эндокринную функции, но основная регуляция его деятельности осуществляется гуморальными влияниями гонадотропных гормонов аденогипофиза.
Возрастные изменения. Генеративная функция семенника начинается еще в препубертатном возрасте, но в этот период сперматогенез останавливается в начальных стадиях. Полное завершение сперматогенеза (с образованием сперматозоидов) наступает лишь после достижения половой зрелости - пубертатного периода. У новорожденного семенные канальцы еще имеют вид сплошных клеточных тяжей, состоящих из поддерживающих клеток и сперматогоний. Такое строение семенные канальцы сохраняют в течение первых 4 лет постнатального периода развития мальчика. Просвет в семенных канальцах появляется лишь к 7-8 годам жизни. В это время количество сперматогоний значительно увеличивается, а около 9 лет среди них появляются одиночные сперматоциты 1-го порядка, что указывает на начало второй стадии сперматогенеза - стадии роста. Между 10 и 15 годами семенные канальцы становятся извитыми: в их просветах обнаруживаются сперматоциты 1-го и 2-го порядка и даже сперматиды, а поддерживающие клетки достигают полной зрелости. К 12-14 годам заметно усиливается рост и развитие выводящих протоков и придатка семенника, что свидетельствует о поступлении в циркуляцию мужского полового гормона в достаточно высокой концентрации. В соответствии с этим в семенниках отмечается большое количество крупных интерстициальных клеток.
Возрастная инволюция семенника у мужчин происходит между 50 и 80 годами. Она проявляется в нарастающем ослаблении сперматогенеза, разрастании соединительной ткани. Однако даже в пожилом возрасте в некоторых семенных канальцах сохраняется сперматогенез и их строение остается нормальным.
Параллельно прогрессирующей атрофии эпителиосперматогенного слоя увеличивается деструкция гландулоцитов, вследствие чего ослабевает продукция мужского полового гормона, а это в свою очередь оказывается причиной возрастной атрофии предстательной железы и частично наружных половых органов. С возрастом в цитоплазме интерстициальных клеток начинает откладываться пигмент.
Добавочные железы мужской половой системы
К добавочным железам мужской половой системы относятся семенные пузырьки, предстательная железа, бульбоуретральные железы.
Семенные пузырьки
Семенные пузырьки развиваются как выпячивания стенки семявыносящего протока в его дистальной (верхней) части. Это парные железистые органы, вырабатывающие жидкий слизистый секрет, слабощелочной реакции, богатый фруктозой, который примешивается к сперме и разжижает ее. В стенке пузырьков имеются оболочки, границы между которыми выражены нечетко: слизистая, мышечная, адвентициальная. Слизистая оболочка собрана в многочисленные разветвленные складки, местами срастающиеся между собой, вследствие чего она приобретает ячеистый вид. Слизистая оболочка покрыта однослойным столбчатым эпителием, лежащим на тонкой базальной мембране. В собственной пластинке слизистой оболочки много эластических волокон. В слизистой оболочке расположены терминальные отделы желез альвеолярного типа, состоящих из слизистых экзокриноцитов (exocrinocytus mucosus).
Мышечная оболочка хорошо выражена и состоит из двух слоев гладких мышечных клеток - внутреннего циркулярного и наружного продольного. Адвентициальная оболочка состоит из плотной волокнистой соединительной ткани с большим содержанием эластических волокон.
частях . –Москва: ... конспектов ... понятий ... классификация . Общие закономерности химических процессов. Общие ... : лекция , ... общая и частная эмбриология, учение о тканях , частная гистология ...
Лекции по нейроанатомии
Учебное пособие... ЛЕКЦИЯ О ГИСТОЛОГИИ НЕРВНОЙ ТКАНИ 15 КЛЕТОЧНАЯ ТЕОРИЯ 15 НЕЙРОН 18 КЛАССИФИКАЦИЯ ... конспекты лекций . ... предварительным введением ... глоточное, общее сонное... понятие «Анализатор». Анализатор состоит из трех отделов: Периферический, то есть воспринимающая часть ...
Часть первая ВВЕДЕНИЕ В ПСИХОЛОГИЮ
Автореферат диссертации... общей и педагогической психологии АПН СССР В. В. Абраменковой. 4 ЧАСТЬ ПЕРВАЯ ВВЕДЕНИЕ В ПСИХОЛОГИЮ ГЛАВА 1. ПРЕДМЕТ ПСИХОЛОГИИ I. 1. 1. Понятие ...
 Общая характеристика n Мужская половая система состоит из парных мужских половых желез - яичек (семенников); n семявыносящих путей – придатки яичек, семявыносящие протоки; n добавочных половых желез (секретируют жидкую среду – носитель для спермиев)семенные пузырьки, предстательная железа бульбоуретральные железы (куперовы); n наружных половых органов. Мужские половые железы выполняют генеративную функцию (выработка спермиев), эндокринную функцию.
Общая характеристика n Мужская половая система состоит из парных мужских половых желез - яичек (семенников); n семявыносящих путей – придатки яичек, семявыносящие протоки; n добавочных половых желез (секретируют жидкую среду – носитель для спермиев)семенные пузырьки, предстательная железа бульбоуретральные железы (куперовы); n наружных половых органов. Мужские половые железы выполняют генеративную функцию (выработка спермиев), эндокринную функцию.
 Эмбриональное развитие. Закладка и развитие половой системы тесно связана с мочевыделительной системой. Начальный этап – индифферентная стадия (бисексуальная). На 4 ой неделе к мезонефросу снаружи подрастает целомический эпителий, образуя половые валики. В них мигрируют гонобласты (из стенки желточного мешка). Они заселяют половые валики и начинают размножаться. Окружающие клетки половых валиков обеспечивают питание, защиту, экскрецию, эндокринную функцию. Гонобласты трансформируются в гоноциты. Эпителий половых валиков вместе с гонобластами начинает врастать в подлежащую мезенхиму в виде тяжей – образуются половые (эпителиальные) шнуры От Вольфова протока отделяется часть материала -Мюллеров проток (5 нед).
Эмбриональное развитие. Закладка и развитие половой системы тесно связана с мочевыделительной системой. Начальный этап – индифферентная стадия (бисексуальная). На 4 ой неделе к мезонефросу снаружи подрастает целомический эпителий, образуя половые валики. В них мигрируют гонобласты (из стенки желточного мешка). Они заселяют половые валики и начинают размножаться. Окружающие клетки половых валиков обеспечивают питание, защиту, экскрецию, эндокринную функцию. Гонобласты трансформируются в гоноциты. Эпителий половых валиков вместе с гонобластами начинает врастать в подлежащую мезенхиму в виде тяжей – образуются половые (эпителиальные) шнуры От Вольфова протока отделяется часть материала -Мюллеров проток (5 нед).
 С 6 недели- дифферентное развитие по половому признаку. Под влиянием регуляторного фактора ТДФ, кодируемого У-хромосомой, мужских половых гормонов, Мюллеров-ингибирующего фактора и др. гонадные валики развиваются как яички. При отсутствиияичники. Половые шнуры срастаются с канальцами первичных почек. Образуются канальцы семенника. Из оставшихся канальцев первичной почки формируются выносящие канальцы семенника.
С 6 недели- дифферентное развитие по половому признаку. Под влиянием регуляторного фактора ТДФ, кодируемого У-хромосомой, мужских половых гормонов, Мюллеров-ингибирующего фактора и др. гонадные валики развиваются как яички. При отсутствиияичники. Половые шнуры срастаются с канальцами первичных почек. Образуются канальцы семенника. Из оставшихся канальцев первичной почки формируются выносящие канальцы семенника.
 . Клетки эпителия превращаются в эндокринные клетки (Лейдига), они синтезируют тестостерон (8 -10 нед.) Под влиянием гормона из мезонефрального протока образуются тело придатка семенника и хвост, а также семявыносящий проток. На 6 неделе клетки Сертолли (эпителий канальцев семенника) начинает выделять ингибин, который угнетает развитие Мюллерова протока (рассасывается). Из окружающей мезенхимы формируется соединительная ткань. Семенные пузырьки и предстательная железа развиваются мочеполового синуса. Семенники развиваются в брюшной полости и опускаются в мошонку через паховое отверстие, захватывая за собой все оболочки.
. Клетки эпителия превращаются в эндокринные клетки (Лейдига), они синтезируют тестостерон (8 -10 нед.) Под влиянием гормона из мезонефрального протока образуются тело придатка семенника и хвост, а также семявыносящий проток. На 6 неделе клетки Сертолли (эпителий канальцев семенника) начинает выделять ингибин, который угнетает развитие Мюллерова протока (рассасывается). Из окружающей мезенхимы формируется соединительная ткань. Семенные пузырьки и предстательная железа развиваются мочеполового синуса. Семенники развиваются в брюшной полости и опускаются в мошонку через паховое отверстие, захватывая за собой все оболочки.
 Развитие женской половой системы n Начало развития напоминает мужскую: Вольфово тело- n n n половой валик- гонобласты- врастание внутрь Вольфова тела. На 5 нед образуется Мюллеров проток. На 6 -7 нед разрастается мезенхима и разрушает свободные концы половых шнуров, нарушает связь между трубочками и Вольфовым протоком. Это приводит к его атрофии. Мюллеров проток сохраняется. Внутрь почки врастают тяжи, формируя кору яичника. Мезенхима дает мозговое вещество. Формирование по женскому типу идет автономно под действием гормонов беременной и плаценты. Мюллеров проток трансформируется в маточные трубы. В области мочеполового синуса формируется матка и влагалище.
Развитие женской половой системы n Начало развития напоминает мужскую: Вольфово тело- n n n половой валик- гонобласты- врастание внутрь Вольфова тела. На 5 нед образуется Мюллеров проток. На 6 -7 нед разрастается мезенхима и разрушает свободные концы половых шнуров, нарушает связь между трубочками и Вольфовым протоком. Это приводит к его атрофии. Мюллеров проток сохраняется. Внутрь почки врастают тяжи, формируя кору яичника. Мезенхима дает мозговое вещество. Формирование по женскому типу идет автономно под действием гормонов беременной и плаценты. Мюллеров проток трансформируется в маточные трубы. В области мочеполового синуса формируется матка и влагалище.
 Семенники (яички). Располагаются вне полости тела (в мошонке). Снаружи яичко покрыто плотной соединительнотканной белочной оболочкой. Ее утолщение с одной стороны – средостение. От средостения внутрь идут перегородки, которые делят яичко на дольки (250) конической формы. В каждой дольке от 1 до 4 извитых семенных канальцев (длина-80 см, диаметр-140 мкм). В средостении канальцы образуют сеть семенника. Из сети выходят 10 выносящих канальцев (головка придатка)
Семенники (яички). Располагаются вне полости тела (в мошонке). Снаружи яичко покрыто плотной соединительнотканной белочной оболочкой. Ее утолщение с одной стороны – средостение. От средостения внутрь идут перегородки, которые делят яичко на дольки (250) конической формы. В каждой дольке от 1 до 4 извитых семенных канальцев (длина-80 см, диаметр-140 мкм). В средостении канальцы образуют сеть семенника. Из сети выходят 10 выносящих канальцев (головка придатка)
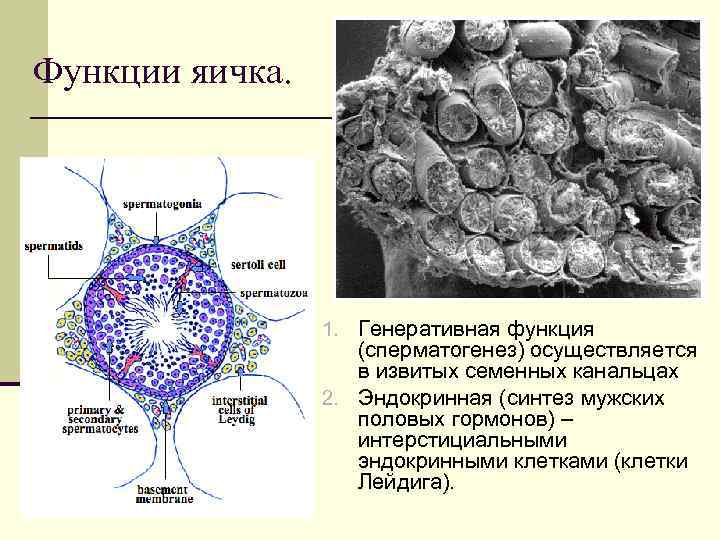 Функции яичка. 1. Генеративная функция (сперматогенез) осуществляется в извитых семенных канальцах 2. Эндокринная (синтез мужских половых гормонов) – интерстициальными эндокринными клетками (клетки Лейдига).
Функции яичка. 1. Генеративная функция (сперматогенез) осуществляется в извитых семенных канальцах 2. Эндокринная (синтез мужских половых гормонов) – интерстициальными эндокринными клетками (клетки Лейдига).
 Сперматогенез. 4 периода сперматогенеза: размножения, роста, созревания и формирования. 1. 2. 3. 4. Активное деление митозом клеток предшественниковсперматогониев. Профаза 1 деления мейоза. Образуется сперматоцит первого порядка. 2 деления мейоза. 1 деление (митоз)- образуются СП 2 порядка, делится без интерфазы (редукционное деление)- сперматида (гаплоидная клетка) Морфологическая перестройка сперматид.
Сперматогенез. 4 периода сперматогенеза: размножения, роста, созревания и формирования. 1. 2. 3. 4. Активное деление митозом клеток предшественниковсперматогониев. Профаза 1 деления мейоза. Образуется сперматоцит первого порядка. 2 деления мейоза. 1 деление (митоз)- образуются СП 2 порядка, делится без интерфазы (редукционное деление)- сперматида (гаплоидная клетка) Морфологическая перестройка сперматид.
 Спермиогенез (стадия формирования). § § § Уплотнение хроматина в ядре. Образование акросомы. Формирование жгутика. Образование цитоскелета. Изменение форм митохондрий на спиралевидные Удаление избытка цитоплазмы. Путь от сперматогонии до сперматозоида в извитых семенных канальцах длится 64 -75 дней, но окончательная дифференцировка сперматозоидов происходит в протоке придатка яичка. На стадиях размножения, роста и созревания сперматогенные клетки связаны цитоплазматическими мостиками. Только на стадии формирования мостики разрываются, и сперматозоиды оказываются свободными.
Спермиогенез (стадия формирования). § § § Уплотнение хроматина в ядре. Образование акросомы. Формирование жгутика. Образование цитоскелета. Изменение форм митохондрий на спиралевидные Удаление избытка цитоплазмы. Путь от сперматогонии до сперматозоида в извитых семенных канальцах длится 64 -75 дней, но окончательная дифференцировка сперматозоидов происходит в протоке придатка яичка. На стадиях размножения, роста и созревания сперматогенные клетки связаны цитоплазматическими мостиками. Только на стадии формирования мостики разрываются, и сперматозоиды оказываются свободными.
 На стадиях размножения, роста и созревания сперматогенные клетки связаны цитоплазматическими мостиками. Только на стадии формирования мостики разрываются, и сперматозоиды оказываются свободными.
На стадиях размножения, роста и созревания сперматогенные клетки связаны цитоплазматическими мостиками. Только на стадии формирования мостики разрываются, и сперматозоиды оказываются свободными.
 Факторы, влияющие на сперматогенез n Гормоны (ЛГ, ФСГ, тестостерон) n Возраст n Температура, вибрация n Патологии n Вредные факторы (стрессы, курение, алкоголизм, УВЧ-облучение)
Факторы, влияющие на сперматогенез n Гормоны (ЛГ, ФСГ, тестостерон) n Возраст n Температура, вибрация n Патологии n Вредные факторы (стрессы, курение, алкоголизм, УВЧ-облучение)
 Строение извитого семенного канальца Эпителий- сперматогенный Лежит на базальной мембране. Снаружисоединительнотканная оболочка (миоидные клетки, обеспечивающие перистальтику канальцев). На базальной мембране располагаются поддерживающие эпителиальные клетки, а также сперматогонии типов А и В. Тип А- темные (находятся в покое), светлые (камбий)делятся митозом и превращаются в тип В Сперматогонии типа Вконденсированный хроматин, развиваются в СП 1 порядка. Развивающиеся клетки лежат на Ближе к просвету канальца лежат сперматоциты разных уровнях эпителия в соответствии с первого и второго порядков, над которыми находятся дифференцировкой. сперматиды на различных этапах развития и сперматозоиды.
Строение извитого семенного канальца Эпителий- сперматогенный Лежит на базальной мембране. Снаружисоединительнотканная оболочка (миоидные клетки, обеспечивающие перистальтику канальцев). На базальной мембране располагаются поддерживающие эпителиальные клетки, а также сперматогонии типов А и В. Тип А- темные (находятся в покое), светлые (камбий)делятся митозом и превращаются в тип В Сперматогонии типа Вконденсированный хроматин, развиваются в СП 1 порядка. Развивающиеся клетки лежат на Ближе к просвету канальца лежат сперматоциты разных уровнях эпителия в соответствии с первого и второго порядков, над которыми находятся дифференцировкой. сперматиды на различных этапах развития и сперматозоиды.

 Клетки Сертолли n Клетки Сертолли или сустентоциты (поддерживающие эпителиоциты) имеют n n n n n овальные или треугольные светлые ядра с темными ядрышками. Хорошо развита агранулярная эндоплазматическая сеть, комплекс Гольджи, лизосомы. В бухтообразных углублениях цитоплазмы боковых поверхностей этих клеток располагаются дифференцирующиеся сперматоциты и сперматиды, т. к. они создают условия для дифференцировки сперматогенных клеток. Функции: Трофическая, транспортная Выделительная Опорная (каркасная) Фагоцитарная (фагоцитируют дегенерирующие половые клетки) Механическая (миофиламенты в цитоплазме способствуют продвижению развивающихся клеток к просвету канальца) Секреторная (секретируют жидкую среду канальцев, андрогенсвязывающий белок (АСБ), обеспечивающий связывание тестостерона, ингибин (тормозит секрецию ФСГ гипофизом), эстрогены, трансферрин, активаторы плазминогена). Адсорбируют на своей поверхности тестостерон. Концентрация тестостерона в канальцах в 200 раз превышает концентрацию его в крови. Обладают высокой живучестью (при гибели эпителия они сохраняются)
Клетки Сертолли n Клетки Сертолли или сустентоциты (поддерживающие эпителиоциты) имеют n n n n n овальные или треугольные светлые ядра с темными ядрышками. Хорошо развита агранулярная эндоплазматическая сеть, комплекс Гольджи, лизосомы. В бухтообразных углублениях цитоплазмы боковых поверхностей этих клеток располагаются дифференцирующиеся сперматоциты и сперматиды, т. к. они создают условия для дифференцировки сперматогенных клеток. Функции: Трофическая, транспортная Выделительная Опорная (каркасная) Фагоцитарная (фагоцитируют дегенерирующие половые клетки) Механическая (миофиламенты в цитоплазме способствуют продвижению развивающихся клеток к просвету канальца) Секреторная (секретируют жидкую среду канальцев, андрогенсвязывающий белок (АСБ), обеспечивающий связывание тестостерона, ингибин (тормозит секрецию ФСГ гипофизом), эстрогены, трансферрин, активаторы плазминогена). Адсорбируют на своей поверхности тестостерон. Концентрация тестостерона в канальцах в 200 раз превышает концентрацию его в крови. Обладают высокой живучестью (при гибели эпителия они сохраняются)
 Гематотестикулярный барьер. Клетки Сертолли образуют плотные контакты, делящие сперматогенный эпителий на базальное и адлюминальное пространства. Благодаря такому барьеру в последнем создается специфическая гормональная среда с высоким уровнем тестостерона. Барьер изолирует созревающие половые клетки от токсических веществ и препятствует развитию аутоиммунного ответа против поверхностных антигенов, экспрессирующихся на мембране сперматозоидов. n.
Гематотестикулярный барьер. Клетки Сертолли образуют плотные контакты, делящие сперматогенный эпителий на базальное и адлюминальное пространства. Благодаря такому барьеру в последнем создается специфическая гормональная среда с высоким уровнем тестостерона. Барьер изолирует созревающие половые клетки от токсических веществ и препятствует развитию аутоиммунного ответа против поверхностных антигенов, экспрессирующихся на мембране сперматозоидов. n.
 Клетки Лейдига n n Между канальцами находится рыхлая соединительная ткань – интерстиций, в которой находится большое количество кровеносных и лимфатических сосудов, нервных окончаний, а также клетки Лейдига. Клетки Лейдига являются мезенхимными производными. Это клетки округлой формы диаметром 10 -15 мкм с оксифильной цитоплазмой, располагающиеся между извитыми канальцами небольшими группами или одиночно. Они синтезируют мужские половые гормоны - тестостерон, дигидротестостерон, андростендион, а также небольшие количества эстрогенов, окситоцин. Хорошо развит камбий, замена происходит быстро. Каждые 10 лет человек теряет 80 млн. клеток. На них оказывает влияние гормон передней доли гипофиза 1 – СОБСТВЕННАЯ ОБОЛОЧКА 2 – СПЕРМАТОГЕННЫЙ ЭПИТЕЛИЙ 3 - ИНТЕРСТИЦИЙ
Клетки Лейдига n n Между канальцами находится рыхлая соединительная ткань – интерстиций, в которой находится большое количество кровеносных и лимфатических сосудов, нервных окончаний, а также клетки Лейдига. Клетки Лейдига являются мезенхимными производными. Это клетки округлой формы диаметром 10 -15 мкм с оксифильной цитоплазмой, располагающиеся между извитыми канальцами небольшими группами или одиночно. Они синтезируют мужские половые гормоны - тестостерон, дигидротестостерон, андростендион, а также небольшие количества эстрогенов, окситоцин. Хорошо развит камбий, замена происходит быстро. Каждые 10 лет человек теряет 80 млн. клеток. На них оказывает влияние гормон передней доли гипофиза 1 – СОБСТВЕННАЯ ОБОЛОЧКА 2 – СПЕРМАТОГЕННЫЙ ЭПИТЕЛИЙ 3 - ИНТЕРСТИЦИЙ
 Придаток семенника Из сети семенника- выносящие канальцы (головка придатка). В придатке различают головку, тело и хвост. Головка образована 12 -15 выносящими канальцами. Просвет их имеет неровный контур, так как выстилающий изнутри канальцы однослойный эпителий состоит из клеток разной высоты («пламенный»). Более высокие клетки на апикальной поверхности имеют мерцательные реснички (реснитчатые). Они способствуют продвижению по канальцам сперматозоидов. n Низкие клетки- секреторные. Секретируют жидкость, повышающую активность спермиев, гликокаликс. n Процесс дозревания клеток в головке длится 15 суток. n Выносящие канальцы в теле органа сливаясь между собой продолжаются в канал придатка.
Придаток семенника Из сети семенника- выносящие канальцы (головка придатка). В придатке различают головку, тело и хвост. Головка образована 12 -15 выносящими канальцами. Просвет их имеет неровный контур, так как выстилающий изнутри канальцы однослойный эпителий состоит из клеток разной высоты («пламенный»). Более высокие клетки на апикальной поверхности имеют мерцательные реснички (реснитчатые). Они способствуют продвижению по канальцам сперматозоидов. n Низкие клетки- секреторные. Секретируют жидкость, повышающую активность спермиев, гликокаликс. n Процесс дозревания клеток в головке длится 15 суток. n Выносящие канальцы в теле органа сливаясь между собой продолжаются в канал придатка.


 Канал придатка в хвостовой части придатка переходит в семявыводящий проток. Стенка семявыносящих путей построена по общему принципу и имеет три оболочки: слизистая, мышечная, адвентициальная. Слизистая состоит из эпителия (однослойный многорядный мерцательный) и собственной пластинки.
Канал придатка в хвостовой части придатка переходит в семявыводящий проток. Стенка семявыносящих путей построена по общему принципу и имеет три оболочки: слизистая, мышечная, адвентициальная. Слизистая состоит из эпителия (однослойный многорядный мерцательный) и собственной пластинки.
 Ниже места впадения семенных пузырьков в семявыносящий проток начинается семявыбрасывающий проток, открывающийся в мочеиспускательный канал. В семявыбрасывающем протоке не имеется выраженной мышечной оболочки. Эякуляцию обеспечивают ГМК хвоста придатка яичка и семявыносящего протока.
Ниже места впадения семенных пузырьков в семявыносящий проток начинается семявыбрасывающий проток, открывающийся в мочеиспускательный канал. В семявыбрасывающем протоке не имеется выраженной мышечной оболочки. Эякуляцию обеспечивают ГМК хвоста придатка яичка и семявыносящего протока.
 Добавочные железы. К ним относятся простата, семенные пузырьки и бульбоуретральные железы Предстательная железа, или простата - это мышечно-железистый дольчатый орган, сложная альвеолярно-трубчатая железа, охватывающая верхнюю часть мочеиспускательного канала. Состоит из 30 -50 разветвленных трубчато -альвеолярных желез: 1. слизистые, 2. подслизистые, 3. главные. Главные обеспечивают основную массу секрета. Это андрогензависимая железа, 1, 2 тип- вспомогательные. Растет до 25 лет. Нарушение Состав секрета: вода, высокоактивная секреции андрогенов приводит к кислая фосфатаза, лимонная к-та, нарушению секреторной простагландины. В сутки активности железы, вырабатывается до 2 мл секрета застаивается секрет, Секрет, выбрасываемый ею во время образуются простатические эякуляции, разжижает сперму. конкреции.
Добавочные железы. К ним относятся простата, семенные пузырьки и бульбоуретральные железы Предстательная железа, или простата - это мышечно-железистый дольчатый орган, сложная альвеолярно-трубчатая железа, охватывающая верхнюю часть мочеиспускательного канала. Состоит из 30 -50 разветвленных трубчато -альвеолярных желез: 1. слизистые, 2. подслизистые, 3. главные. Главные обеспечивают основную массу секрета. Это андрогензависимая железа, 1, 2 тип- вспомогательные. Растет до 25 лет. Нарушение Состав секрета: вода, высокоактивная секреции андрогенов приводит к кислая фосфатаза, лимонная к-та, нарушению секреторной простагландины. В сутки активности железы, вырабатывается до 2 мл секрета застаивается секрет, Секрет, выбрасываемый ею во время образуются простатические эякуляции, разжижает сперму. конкреции.
 Возрастные особенности простаты. В период наибольшей функциональной активности (в возрасте 20- 35 лет) в предстательной железе секреторные элементы преобладают над соединительнотканными. В дальнейшем (в 35- 60 лет) некоторые железистые дольки начинают атрофироваться, а соединительная ткань разрастается и уплотняется. Железистый эпителий постепенно становится низким. В полости секреторных отделов образуются и скапливаются предстательные конкреции (песок).
Возрастные особенности простаты. В период наибольшей функциональной активности (в возрасте 20- 35 лет) в предстательной железе секреторные элементы преобладают над соединительнотканными. В дальнейшем (в 35- 60 лет) некоторые железистые дольки начинают атрофироваться, а соединительная ткань разрастается и уплотняется. Железистый эпителий постепенно становится низким. В полости секреторных отделов образуются и скапливаются предстательные конкреции (песок).
 Семенные пузырьки. Это парные железистые органы (2 сильно извитые трубки длиной до 15 см, открывающиеся в семявыбрасывающий проток), вырабатывают жидкий слизистый секрет, разжижающий сперму (щелочная реакция, содержит фруктозу, соли аскорбиновой и лимонной кислот, простагландины). Стенка состоит из 3 оболочек. В собственной пластинке слизистой оболочки много эластических волокон. Мышечная оболочка хорошо выражена и состоит из двух слоев гладких мышечных клеток.
Семенные пузырьки. Это парные железистые органы (2 сильно извитые трубки длиной до 15 см, открывающиеся в семявыбрасывающий проток), вырабатывают жидкий слизистый секрет, разжижающий сперму (щелочная реакция, содержит фруктозу, соли аскорбиновой и лимонной кислот, простагландины). Стенка состоит из 3 оболочек. В собственной пластинке слизистой оболочки много эластических волокон. Мышечная оболочка хорошо выражена и состоит из двух слоев гладких мышечных клеток.
 Бульбоуретральные железы- две трубчато-альвеолярные железы небольшой величины, открывающиеся в губчатую часть уретры. Секреторный отдел железы выстлан эпителиальными клетками кубической и цилиндрической формы, которые продуцируют слизистый секрет. В соединительнотканной строме, разделяющей железу на многочисленные дольки, встречаются как ГМК, так и поперечнополосатые мышечные волокна.
Бульбоуретральные железы- две трубчато-альвеолярные железы небольшой величины, открывающиеся в губчатую часть уретры. Секреторный отдел железы выстлан эпителиальными клетками кубической и цилиндрической формы, которые продуцируют слизистый секрет. В соединительнотканной строме, разделяющей железу на многочисленные дольки, встречаются как ГМК, так и поперечнополосатые мышечные волокна.
 Нормальные показатели спермы здорового взрослого мужчины: n Объем спермы в норме колеблется 2 -6 мл. n РН 7, 2 – 7, 6. n Число сперматозоидов в сперме - 60 – 200 млн/мл. При снижении n n показателя до 50 млн/мл фертильность значительно снижается, а при 30 млн. /мл и меньше (олигоспермия) оплодотворение становится невозможным. Подвижность в норме доля активно-подвижных половых клеток 80 -90%, малоподвижные 10 -12% и неподвижные 6 -10%. В норме в пробе взятой для анализов через каждые 2 ч количество подвижных сперматозоидов уменьшается на 20%. Морфология – в норме не менее 60% спемазотоидов имеют нормальную морфологию, до 20% допускается атипичные формы (большая головка, двойной хвост), 2% незрелых форм, соматические клетки (эпителий, эритроциты, лейкоциты). Увеличение количества лейкоцитов указывает на воспалительные процессы в семявыносящих путях. Подвижность- 30 -50 мкм/сек. При оптимальных условиях могут попадать в полость матки через 30 -60 мин, а через 1, 5 -2 час. - в дистальную часть маточной трубы.
Нормальные показатели спермы здорового взрослого мужчины: n Объем спермы в норме колеблется 2 -6 мл. n РН 7, 2 – 7, 6. n Число сперматозоидов в сперме - 60 – 200 млн/мл. При снижении n n показателя до 50 млн/мл фертильность значительно снижается, а при 30 млн. /мл и меньше (олигоспермия) оплодотворение становится невозможным. Подвижность в норме доля активно-подвижных половых клеток 80 -90%, малоподвижные 10 -12% и неподвижные 6 -10%. В норме в пробе взятой для анализов через каждые 2 ч количество подвижных сперматозоидов уменьшается на 20%. Морфология – в норме не менее 60% спемазотоидов имеют нормальную морфологию, до 20% допускается атипичные формы (большая головка, двойной хвост), 2% незрелых форм, соматические клетки (эпителий, эритроциты, лейкоциты). Увеличение количества лейкоцитов указывает на воспалительные процессы в семявыносящих путях. Подвижность- 30 -50 мкм/сек. При оптимальных условиях могут попадать в полость матки через 30 -60 мин, а через 1, 5 -2 час. - в дистальную часть маточной трубы.
 Литература: n Атлас по гистологии, цитологии и эмбриологии / Кузнецов С. Л. , n n n Мушкамбаров Н. Н. , Горячкина В. Л. – М. : МИА, 2006. Гистология, эмбриология, цитология: Учебник / Под ред. Э. Г. Улумбекова, Ю. А. Челышева. – М. : ГЭОТАР-Медиа, 2009. Гистология, цитология и эмбриология / Афанасьев Ю. И. , Юрина Н. А. , Котовский Е. Ф. – М. : Медицина, 2002. http: //www. morphology. dp. ua/_mp 3/male 2. php http: //simf. h 10. ru/gist/mps. shtml http: //www. histol. chuvashia. com/atlas/content-ru. htm
Литература: n Атлас по гистологии, цитологии и эмбриологии / Кузнецов С. Л. , n n n Мушкамбаров Н. Н. , Горячкина В. Л. – М. : МИА, 2006. Гистология, эмбриология, цитология: Учебник / Под ред. Э. Г. Улумбекова, Ю. А. Челышева. – М. : ГЭОТАР-Медиа, 2009. Гистология, цитология и эмбриология / Афанасьев Ю. И. , Юрина Н. А. , Котовский Е. Ф. – М. : Медицина, 2002. http: //www. morphology. dp. ua/_mp 3/male 2. php http: //simf. h 10. ru/gist/mps. shtml http: //www. histol. chuvashia. com/atlas/content-ru. htm
План:
1. Источники, закладка и развитие органов мужской половой системы.
2. Гистологическое строение семенников.
3. Строение и функции придатка яичка.
4. Строение и функции дополнительных половых желез.
5. Нормальные показатели спермы у здорового мужчины.
I. Эмбриональное развитие органов мужской половой системы . Закладка и развитие половой системы тесно связано с мочевыделительной системой, а именно с I почкой. Начальный этап закладки и развития органов половой системы у лиц мужского и женского пола протекают одинаково и поэтому называется индифферентной стадией . На 4-ой недели эмбриогенеза утолщается целомический эпителий (висцеральный листок спланхнотомов ) на поверхности I почек – эти утолщения эпителия называются половыми валиками . В половые валики начинают мигрировать первичные половые клетки – гонобласты. Гонобласты впервые появляются в составе внезародышевой энтодермы желточного мешка, далее они мигрируют в стенку задней кишки, а там попадают в кровоток и по крови достигают и внедряются в половые валики. В дальнейшем эпителий половых валиков вместе с гонобластами начинает врастать в подлежащую мезенхиму в виде тяжей – образуются половые шнуры. Половые шнуры состоят из эпителиальных клеток и гонобластов. Первоначально половые шнуры сохраняют связь с целомическим эпителием, а затем отрываются от него. Примерно в это же время мезонефральный (Вольфов) проток (см. эмбриогенез мочевыделительной системы) расщепляется и образуется параллельно ему парамезанефральный (Мюллеров) проток, впадающий также в клоаку. На этом индифферентная стадия развития половой системы заканчивается.
В последующем половые шнуры срастаются с канальцами I почек. Из половых шнуров образуются эпителиосперматогенный слой извитых семенных канальцев яичка (из гонобластов – половые клетки, из клеток целомического эпителия – сустенотоциты), эпителий прямых канальцев и сети семенника, а из эпителия I почек – эпителий выносящих канальцев и канала придатка яичка. Из Мезонефрального протока образуется семявыносящий проток. Из окружающей мезенхимы формируется соединительнотканная капсула, белочная оболочка и средостение яичка, интерстециальные клетки (Лейдига), соединительнотканные элементы и миоциты семявыносящих путей.
Семеные пузырьки и предстательная железа развиваются из выпячиваний стенки мочеполового синуса (часть клоаки, отделяющаяся от анального отдела прямой кишки уроректальной складкой).
Из висцерального листка спланхнотомов образуется серозный покров яичек.
Парамезонефральный (Мюллеров) проток при закладке мужской половой системы не принимает участия и в большей части подвергается обратному развитию, только из его самой дистальной части образуется рудиментарная мужская маточка в толще предстательной железы.
Мужские половые железы (яички) закладываются на поверхности I почки , т.е. в брюшной полости в поясничной области забрюшинно. По мере развития яичко мигрирует по задней стенке брюшной полости вниз, покрывается брюшиной, примерно на 7-м месяце эмбрионального развития проходит по паховому каналу и незадолго до рождения опускается в мошонку. Нарушение опускания 1 яичка в мошонку называется монорхизмом, обоих яичек – крипторхизмом. Иногда в дальнейшем яичко (и) может спонтанно опуститься в мошонку, но чаще приходится прибегнуть к оперативному вмешательству. Подобная операция с морфологической точки зрения должна быть сделана в возрасте до 3 лет, поскольку именно в эти сроки в половых тяжах появляется просвет, т.е. половые тяжи превращаются в извитые семенные канальцы. Если яичко не опустится в мошонку, то в 5-6 летнем возрасте в сперматогенном эпителие начинаются необратимые дистрофические изменения. Приводящие в последующем к мужскому бесплодию.
II. Гистологическое строение семенников (яичек). Яичко снаружи покрыто брюшиной, под брюшинной оболочкой находится капсула из плотной неоформленной волокнистой соединительной ткани – белочная оболочка. На боковой поверхности белочная оболочка утолщается – средостение яичка. От средостения радиально отходят соединительнотканные перегородки, делящие орган на дольки. В каждой дольке находятся 1-4 извитых семенных канальцев, которые в средостении сливаясь между собой продолжаются в прямые канальцы и канальцы сети семенника.
Извитой семенной каналец изнутри выстилается эпителиосперматогенным слоем, снаружи покрыт собственной оболочкой.
Эпителиосперматогенный слой извитых семенных канальцев состоит из 2-х клеточных дифферонов: спрематогенные клетки и поддерживающие клетки.
Сперматогенные клетки – половые клетки на самых разных стадиях сперматогенеза :
а) темные стволовые сперматогонии типа А – медленно делящиеся долгоживущие резервные стволовые клетки; располагаются в самых периферических зонах канальца (ближе к базальной мембране);
б) светлые стволовые сперматогонии типа А – быстро обновляющиеся клетки, находятся на I стадии сперматогенеза - стадии размножения;
в) в следующем слое ближе к просвету канальца располагаются сперматоциты I порядка, находящиеся на стадии роста. Светлые стволовые сперматогонии типа А и сперматоциты I порядка остаются соединенными друг с другом при помощи цитоплазматических мостиков – единственный пример в человеческом организме особой формы организации живого вещества – синцития;
г) в следующем слое ближе к просвету канальца располагаются клетки, находящиеся на стадии созревания: сперматоцит I порядка совершает быстро следующих друг за другом 2 деления (мейоз) – в результате первого деления образуются сперматоциты II порядка, второго деления – сперматиды;
д) самые поверхностные клетки семенных канальцев – сперматозоиды образуются из сперматидов в ходе последней стадии сперматогенеза – стадии формирования, завершающуюся лишь в придатке яичка.
Общая продолжительность созревания мужских половых клеток о стволовой клетки до зрелого сперматозоида составляет около 75 дней.
Второй дифферон эпителиосперматогенного слоя – поддерживающие клетки (синонимы: сустентоциты, клетки Сертоли): крупные клетки пирамидной формы, цитоплазма оксифильная, ядро неправильной формы, в цитоплазме имеются трофические включения и практически все органоиды общего назначения. Цитолемма клеток Сертоли образует бухтообразные впячивания, куда погружаются созревающие половые клетки.
Функции:
Трофика, питание половых клеток;
Участие в выработке жидкой части спермы;
Входят в состав гемато-тестикулярного барьера;
Опорно-механическая функция для половых клеток;
Под воздействием фоллитропина (ФСГ) аденогипофиза синтезируют андрогенсвязывающий белок (АСБ) для создания необходимой концентрации тестостерона в извитых семенных канальцах;
Синтез эстрогенов (путем ароматизации тестостерона);
Фагоцитоз дегенерирующих половых клеток.
Эпителиосперматогенный слой располагается на обычной базальной мембране, далее кнаружу следует собственная оболочка канальца, в которой различают 3 слоя:
1. Базальный слой – из сети тонких коллагеновых волокон.
2. Миоидный слой – из 1 слоя миоидных клеток (в цитоплазме имеют сократительные актиновые фибриллы) на собственной базальной мембране.
3. Волокнистый слой – ближе к базальной мембране миоидных клеток состоит из коллагеновых волокон, далее ближе к поверхности – из фибробластоподобных клеток.
Снаружи извитые семенные канальцы оплетены гемо- и лимфакапиллярами. Барьер между кровью в капиллярах и просветом извитых семенных канальцев называется гемотестикулярным барьером, состоящим из следующих компонентов:
1. Стенка гемокапилляра (эндотелиоцит и базальная мембрана).
2. Собственная оболочка извитого семенного канальца (см. выше) из 3-х слоев.
3. Цитоплазма сустентоцитов.
Гематотестикулярный барьер выполняет функции:
Способствует поддержанию постоянной концентрации питательных веществ и гормонов, необходимой для нормального сперматогенеза;
Не пропускает в кровь А-гены половых клеток, а из крови к созревающим половым клеткам – возможные А-тела против них;
Защита созревающих половых клеток от токсинов и т.д..
В дольках яичка пространства между извитыми семенными канальцами заполнены интерстициальной тканью – прослойками рыхлой волокнистой соединительной ткани, имеющей в своем составе особые эндокринные клетки – интерстициальные клетки (синонимы: гландулоциты, клетки Лейдига): крупные округлые клетки со слабооксифильной цитоплазмой. Под электронным микроскопом: хорошо выражены агранулярный ЭПС и митохондрии; по происхождению – мезенхимные клетки. Клетки Лейдига вырабатывают мужские половые гормоны -андрогены (тестостерон, дигидротестостерон, дигидроэпиандростерон, андростендион) и женские половые гормоны – эстрогены, регулирующие вторичные половые признаки. Функция клеток Лейдига регулируется гормоном аденогипофиза лютропином.
Процесс сперматогенеза очень чувствителен к воздействию неблагоприятных факторов: интоксикации, гипо- и авитаминозы (особенно витамины А и Е), недостаточность питания, ионизирующее излучение, длительное пребывании в среде с высокой температурой, лихорадочное состояние с высокой температурой тела приводят к деструктивным изменениям в извитых семенных канальцах.
III. Придаток яичка (эпидедимис ). В придаток яичка семенная жидкость поступает по выносящим канальцам, образующим головку эпидедимиса. Выносящие канальцы в теле органа сливаясь между собой продолжаются в канал придатка. Выносящие канальцы выстланы своеобразным эпителием, где кубический железистый эпителий чередуется призматическим мерцательным, поэтому контур просвета этих канальцев в поперечном срезе складчатый или “зубчатый”. Средняя оболочка выносящих канальцев состоит из тонкой прослойки миоцитов, наружная оболочка – из рыхлой соединительной ткани.
Канал придатка выстлан 2-х рядным мерцательным эпителием, потому просвет канала на срезе имеет ровную поверхность; в средней оболочке по сравнению с выносящими канальцами увеличивается количество миоцитов. Функции придатка :
Секрет органа разбавляет сперму;
Завершается стадия формирования сперматогенеза (сперматозоиды покрываются гликокаликсом и приобретают отрицательный заряд);
Резервуарная функция;
Реабсорбция из спермы избытка жидкости.
IV. Предстательная железа (простата ) – в эмбриональном периоде образуется путем выпячивания стенки мочеполового синуса и окружающей мезенхимы. Представляет собой мышечно-железистый орган, окружающий мочеиспускательный канал в виде муфты сразу после выхода из мочевого пузыря. Железистая часть органа представлена альвеолярно-трубчатыми концевыми отделами, выстланными высокими цилиндрическими эндокриноцитами, и выводными протоками. Секрет железы разбавляет сперму, обуславливает капацитацию сперматозоидов (активизация, приобретение подвижности), содержит биологически активные вещества и гормоны оказывающие влияние на функции яичка.
В пожилом возрасте иногда наблюдается гипертрофия железистой части простаты (аденома простаты), что приводит к сдавлению мочеиспукательного канала и нарушению мочеиспускания.
Пространства между секреторными отделами и выводными протоками железы заполнены прослойками рыхлой соединительной ткани и гладкомышечными клетками.
Мужские половые гормоны андрогены вызывают гипертрофию и усиливают секреторную функцию желез простаты, а женские половые гормоны эстрогены, наоборот, подавляют функцию этих желез и приводят к перерождению высоких цилиндрических секреторных клеток в несекреторный кубический эпителий, поэтому при злокачественных опухолях простаты показано применение эстрогенов и кастрация (прекращается выработка андрогенов).
Семявыносящий проток – слизистая оболочка выстлана многорядным мерцательным эпителием, под эпителием собственная пластика из рыхлой соединительной ткани. Средняя оболочка – мышечная, очень сильно развита; наружная оболочка- адвентециальная.
Семенные пузырьки – развиваются как выпячивание стенки мочеполового синуса и мезенхимы. Представляет собой длиную сильно извитую трубку, изнутри выстланы железистым высоким цилиндрическим эпителием, средняя оболочка гладкомышечная. Секрет желез разбавляет сперму, содержит питательные вещества для сперматозоидов.
V. Нормальные показатели спермы здорового взрослого мужчины :
Объем спермы в норме колеблется 2-6 мл.
РН 7,2 – 7,6.
Цвет спермы серовато-беловатый с опалесценцией. Желтоватый оттенок – при воспалительных процессах в дополнительных половых железах; красноватый или розоватый – при попадании эритроцитов, крови в сперму.
Число сперматозоидов в сперме - 60 – 120 млн/мл. При снижении показателя до 50 млн/мл фертильность значительно снижается, а при 30 млн/мл и меньше (олигоспермия) оплодотворение становится невозможным.
Подвижность в норме доля активно-подвижных половых клеток 80-90%, малоподвижные 10-12% и неподвижные 6-10%. В норме в пробе взятой для анализов через каждые 2 ч количество подвижных сперматозоидов уменьшается на 20%.
Морфология – в норме не менее 80% спемазотоидов имеют нормальную морфологию, до 20% допускается атипичные формы.
В сперме в норме встречаются единичные лейкоциты, увеличение их количества указывает на воспалительные процессы в семявыносящих путях.
Мужская половая система состоит из парных мужских половых желез: яичек или семенников и добавочных органов мужского полового тракта: семявыводящих путей, семенных пузырьков, предстательной железы и полового члена. Мужские половые железы, продуцируя мужские половые клетки и половые гормоны, создают условия, обеспечивающие размножение организма.
Источником развития мужской половой системы являются половые валики - утолщения целомического эпителия, возникающие на 3-4 неделе эмбрионального развития на поверхности первичных почек. Чуть ранее, на 3-4 неделе у зародыша появляются первичные половые клетки - гоноциты и выселяются в толщу половых валиков. От половых валиков в мезенхимную строму первичной почки врастают половые шнуры - - тяжи эпителия, внутри которых располагаются гоноциты. От мезонефрального протока первичной почки отщепляется параллельно ему идущий парамезонефральный проток. С этого периода (6 неделя эмбриогенеза) заканчивается индиферентная стадия развития половой системы, наблюдаемая у обоих полов, и начинается дифференцировка мужского или женского пола. В случае развития мужского пола парамезонефральный проток подвергается обратному развитию. Половые шпуры превращаются в извитые семенные канальцы яичка. Дистальные концы половых шнуров соединяются с канальцами первичной почки. Из последних формируются выносящие канальцы придатка. Из верхней части мезонефрального протока образуется придаток яичка, а из нижней части - семявыносящий проток. Предстательная железа и семенные пузырьки развиваются как выросты мочеполового синуса.
Яички - мужские половые железы, где образуются мужские половые клетки - сперматозоиды и мужской половой гормон - тестостерон. Снаружи большая часть яичка покрыта серозной оболочкой, затем соединительно-тканной белочной. Утолщение последней на заднем крае семенника образует средостение яичка, от которого внутрь органа отходят прослойки соединительной ткани, разделяющие железу на дольки. В каждой дольке располагается от 1 до 4 извитых семенных канальцев, где непрерывно и волнообразно с момента достижения половой зрелости протекает процесс образования мужских половых клеток - сперматогенез. В сперматогенезе различают 4 стадии: размножения, роста, созревания и формирования. В период размножения сперматогонии делятся митозом и дают себе подобные сперматогонии с 46 хромосомами в каждой сперматогонии. Сперматогонии, вступившие в стадию роста, называют сперматоцитами 1-го порядка. В них происходят сложные хромосомные преобразования - профаза мейоза. Ядра клеток увеличиваются, в них становятся видны хромосомы. При этом различают лептотенную стадию (хромосомы в виде тонких нитей),зиготенную (гомологичные хромосомы располагаются парами - 23 бивалента, хромосомы конъюгируют, обмениваясь генами), пахитенную (хромосомы укорачиваются и утолщаются в результате продолжающейся спирализации), диплотенную (каждая хромосома образует себе идентичную, что приводит к образованию тетрад - 23 тетрады) и диакинез (хромосомы еще более утолщаются). Далее идут два деления созревания. В результате первого деления мейоза или созревания образуется два сперматоцита
2 порядка (у полюсов оказываются диады, содержащие по одной хромосоме из каждого бивалента). Сперматоциты 2 порядка имеют меньшие размеры, чем сперматоциты 1 порядка. Второе деление созревания проходит сразу за первым без редупликации хромосом. В анафазе второго деления к полюсам отходят монады. В результате образованные сперматиды получают столько монад, сколько было диад в ядрах сперматоцитов 2 порядка, т. е. гаплоидное число. В итоге из каждой сперматогонии образуется 4 сперматиды с гаплоидным набором хромосом. Четвертый период сперматогенеза - период формирования. Путем трансформации из сперматид образуются сперматозоиды. Сперматиды, небольшие клетки со светлыми ядрами, скапливаются у верхушек поддерживающих клеток, ядра сперматид уплотняются и вытягиваются. Сперматиды частично погружаются в цитоплазму поддерживающих клеток, где происходят клеточные преобразования сперматид в сперматозоиды. Сформированные сперматозоиды поступают в просвет извитого канальца.
Каждый извитой семенной канадец имеет сложноустроенную оболочку с внутренним базальным слоем, затем миоидным слоем, обеспечивающим ритмичное сокращение канальцев, и волокнистым наружным слоем с фибробластоподобными клетками. Самым внутренним компонентом извитого семенного канальца является эпителио-сперматогенный слой. Он состоит из пирамидальной формы поддерживающих эпителиоцитов - сустентоцитов, расположенных на базальной мембране и сперматогенных клеток - сперматогоний, сперматоцитов 1-2 порядка, сперматид и сперматозоидов. Причем в нижних ярусах канальца, ближе к базальной мембране, располагаются молодые клетки, затем по мере дифференцировки они поднимаются в верхние ярусы и в просвет канальца, где располагаются созревшие спермии с головками и хвостиками. Сустентоциты имеют овальные или треугольные светлые ядра с темными ядрышками. Рядом с ними (тоже у базальной мембраны) видны стволовые сперматогонии и делящиеся сперматогонии с маленькими темными ядрами. У расположенных выше сперматоцитов ядра крупные с видимыми хромосомами. Еще выше, ближе к просвету канальца, видны светлые ядра только что образовавшихся сперматид, а также уплотняющиеся и вытягивающиеся ядра сперматид, вступивших в период формирования. Сустентоциты имеют хорошо развитую агранулярную эндоплазматическую сеть, комплекс Гольджи, лизосомы. В бухтообразных углублениях цитоплазмы боковых поверхностей этих клеток располагаются дифференцирующиеся сперматоциты и сперматиды. Поддерживающие эпителиоциты, таким образом, создают условия для дифференцировки сперматогенных клеток, фагоцитируют дегенерирующие половые клетки, изолируют формирующиеся клетки от различных антигенов, синтезируют андроген, связывающий белок (АСБ), транспортирующий мужской половой гормон к сперматидам и продуцируют ингибин, тормозящий секрецию ФСГ гипофиза. Выявлена также разновидность сустентоцитов, вырабатывающих фактор, стимулирующий деление половых клеток.
Между извитыми семенными канальцами в рыхлой соединительной ткани, около кровеносных сосудов, группами располагаются крупные полигональной формы клетки с многочисленными включениями белков и гликогена - интерстициальные клетки - гландулоциты. В них хорошо развиты агранулярная эндоплазматическая сеть (ЭПС) и митохондрии с трубчатыми, везикулезными кристами, что указывает на способность к выработке стероидных гормонов. Гландулоциты вырабатывают мужской половой гормон - тестостерон - гормон стероидной природы. Генеративная и гормонообразовательная функция мужских половых гонад стимулируется фолликулостимулирующим (ФСГ) и лютеинизирующим (ЛГ) гормонами гипофиза. При различных повреждающих воздействиях (высокой температуре, радиации) сперматогенные клетки могут атрофироваться. Сперматогенез при этом ослабляется или даже прекращается, а поддерживающие эпителиоциты и гландулоциты гипертрофируются.
Семявыводящие пути представлены системой канальцев яичек и его придатков, по которым сперма поступает в мочеиспускательный канал. Из извитых семенных канальцев сперма поступает в прямые канальцы яичка, а затем в сеть семенника. Эти канальцы имеют широкий просвет и выстланы однослойным кубическим эпителием. Далее следует придаток яичка с двумя типами канальцев. Первые - это извитые выносящие канальцы с неровным просветом и эпителием, в котором чередуются высокие клетки с низкими кубическими. Выносящие канальцы формируют головку придатка.
Вторые канальцы - проток придатка, образующий тело придатка. Этот проток с ровным просветом выстлан двурядным эпителием. Придаток яичка служит резервуаром для накапливающейся спермы. Сперма разжижается секретом, вырабатываемым эпителием канальцев. Канал придатка в хвостовой части придатка переходит в семявыводящий проток. В семявыводящем протоке (семяпроводе), как во всех семявыводящих путях, имеется три оболочки: слизистая, мышечная, адвентициальная. Просвет семяпровода имеет звездчатую форму. В слизистой оболочке этого протока различают двурядный призматический эпителий и собственную пластинку слизистой оболочки. В мышечной оболочке три слоя гладких миоцитов, обеспечивающих эякуляцию спермы:
внутренний и наружный - продольные, а средний - циркулярный. Ниже места впадения семенных пузырьков в семявыносящий проток начинается семявыбрасывающий проток, открывающийся в мочеиспускательный канал. В семявыбрасывающем протоке не имеется выраженной мышечной оболочки. Ход семявыводящих путей сопровождается добавочными железами. Добавочные железы мужской половой системы - это семенные пузырьки, вырабатывающие богатый фруктозой слизистый секрет, разжижающий сперму, бульбоуретральные трубчато-альвеоларные железы и предстательная железа.
Предстательная железа или простата - это мышечно-железистый дольчатый орган, сложная альвеолярно-трубчатая железа, охватывающая верхнюю часть мочеиспускательного канала. Железа состоит из концевых отделов и выводных протоков. Ее выводные протоки открываются в мочеиспускательный канал. Крупные выводные протоки выстланы многорядным эпителием, внутридольковые протоки - однорядными или двурядными эпителием, а концевые отделы - однослойным однорядным эпителием, с высокими слизистыми экзокриноцитами и мелкими клетками, расположенными у основания высоких. Особенностью железы является наличие гладких миоцитов в ее соединительнотканной строме. Функции предстательной железы многообразны. Секрет, выбрасываемый ею во время эякуляции, разбавляет сперму. Удаление предстательной железы ослабляет сперматогенез и продукцию тестостерона. В то же, время тестостерон влияет на функцию простаты. Предстательная железа участвует в половой дифференцировке гипоталямуса по мужскому типу. Кроме того, простата вырабатывает фактор, стимулирующий рост нервных волокон.Лекция №8. Женская половая система.
К ней относятся половые железы (яичники), половые пути (яйцеводы, матка, влагалище, наружные половые органы), молочные железы.
Наибольшая сложность строения у яичника. Это динамичный орган, в котором происходят постоянные изменения, связанные с гормональным статусом.
Развивается из материала полового валика, который закладывается на 4 неделе эмбриогенеза на медиальной поверхности почек. Он образован целомическим эпителием (из висцерального листка спланхнотома) и мезенхимы. Это индифферентная стадия развития (без половых различий). Специфические различия наступают на 7-8 неделе. Этому предшествует появление в области полового валика первичных половых клеток - гоноцитов. Они содержат много гликогена в цитоплазме - высокая активность щелочной фосфатазы. Из стенки желточного мешка гоноциты по мезенхиме или с током крови попадают в половые валики, встраиваются в эпителиальную пластинку. С этого момента развитие женских и мужских половых желез различается. Образуются яйценосные шары - образования, состоящие из нескольких овогоний, окруженных одним слоем плоских эпителиальных клеток. Затем тяжи мезенхимы разделяют эти шары на более мелки. Формируются примордиальные фолликулы, состоящие из одной половой клетки, окруженной одним слоем плоских фолликулярных эпителиоцитов. Несколько позже формируются корковое и мозговое вещество.
В эмбриональном периоде в яичнике заканчивается период размножения овогенеза и начинается стадия роста, являющаяся самой продолжительной (несколько лет). Овогонии превращаются в овоцит первого порядка. Белочная оболочка яичника, соединительнотканная строма, интерстициальные клетки дифференцируются из окружающей мезенхимы.
Строение яичника взрослого организма в репродуктивный период.
Функции: эндокринная и репродуктивная.
С поверхности покрыт мезотелием, под которым располагается оболочка, образованная плотной соединительной тканью - белочной оболочкой. Под ней лежит корковое вещество, а в центре - мозговое. Мозговое вещество образовано рыхлой соединительной тканью, в которой имеются химосные клетки, продуцирующие гормоны - андрогены. В корковом веществе большое количество кровеносных, лимфатических сосудов и нервных элементов. Основу (строму) коркового вещества образует рыхлая соединительная ткань. В строме в большом количестве располагаются различные фолликулы, желтые и белые тела на разных стадиях развития. В течение репродуктивного периода в яичнике происходит рост овоцита первого порядка в фолликула. Фолликулы созревают.
Последовательные стадии развития фолликула:
Самый молодой (их очень много - 30 - 400.000) - примордиальный фолликул, образованный овоцитом первого порядка, вокруг которого расположен один слой плоских фолликулярных эпителиоцитов, которые выполняют защитную и трофическую функции. Фолликулы располагаются на периферии.
На разных стадиях онтогенеза происходит гибель женских половых клеток - атрезия.
Первичные фолликулы. Половые клетки несколько больше. На периферии овоцитов первого порядка особая оболочка - блестящая. Вокруг него располагается один слой кубических или призматических фолликулярных эпителиоцитов. Прозрачная (блестящая) оболочка образован гликопротеидами. В образовании ее принимают участие овоцит первого порядка. В блестящей оболочке находятся радиально расположенные поры, в которые проникают микроворсинки овоцита и цитоплазматические отростки фолликулярных эпителиоцитов.
Вторичные фолликулы. Их образование уже связано с гормональным фоном (воздействие ФСГ). Под его влиянием фолликулярные эпителиоциты начинают усиленно делится. Вокруг овоцита первого порядка формируется многослойный фолликулярный эпителий. Образование вторичных фолликулов наступает в период полового созревания. Фолликулярный эпителий синтезирует фолликулярную жидкость, которая содержит эстрогены. Образуется полость - пузырчатый фолликул, который постепенно преобразовывается в третичный фолликул.
Третичный фолликул. Имеет сложноустроенную стенку, содержит овоцит первого порядка. Стенка состоит из 2 частей:
А. Многослойный фолликулярный эпителий - зернистый слой (гранулеза). Располагается на хорошо выраженной базальной мембране (стекловидная мембрана Славянского).
Б. Соединительно-тканная часть - Тека (покрышка).
В зрелом фоллликуле 2 слоя:
- внутренний рыхлый (большое количество кровеносных сосудов, особые гормонально-активные клетки - текоциты (разновидность интерстициальные клетки), продуцирующие эстрогены. Являются источником образования опухолей).
- Фиброзный слой (плотный). Состоит из волокон. Полость фолликула заполнена фолликулярной жидкостью, которая содержит эстрогены, гонадокринин (гормон белковой природы, синтезируется фолликулярными клетками. Ответственен за атрезию фолликула).
На одном из полюсов есть яйценосный холмик, на котором лежит овоцит первого порядка, окруженный лучистым венцом. При образовании ЛГ происходит разрыв фоллликула и выход из яичника половой клетки - овуляция.
Половая клетка устремляется в яйцевод, где происходит деление и созревание ее. На месте лопнувшего фолликула происходит образование желтого тела. Его клетки продуцируют прогестерон.
Различают 2 вида желтых тел - менструальное и желтое тело беременности. Ментструальное тело меньших размеров (1-2 см в диаметре в то время как желтое тело беременности 5-6 см), продолжительность жизни его меньше (5-6 дней против нескольких месяцев).
4 стадии развития желтого тела.
1 стадия связана с пролиферацией и делением текоцитов - васкуляризация.
2 стадия железистого превращения. Клетки зернистого слоя и текоциты превращаются в клетки - лютеиноциты, продуцирующие другой гормон. Цитоплазма содержит желтый пигмент.
3 стадия расцвета. Желтое тело достигает максимального размера, максимально много продуцируемых гормонов.
4 стадия - стадия обратного развития. Связана с гибелью железистых клеток. На их месте образуется соединительно-тканный рубец - белое тело, которое со временем рассасывается. Помимо прогестерона, клетки желтого тела синтезируют в небольших количествах эстрогены, андрогены, окситоцин, релаксин.
Прогестерон тормозит образование ФСГ и созревание нового фолликула в яичнике, влияет на слизистую матки и молочную железу. Не все фолликулы достигают 4 стадии развития. Гибель фолликулов 1 и 2 стадии проходит незаметно. При гибели фолликулов 3 и 4 стадии образуется атретический фолликул. Под влиянием гонадокринина в случае атрезии фолликула сначала гибнет овоцит первого порядка, а затем фолликулярные клетки. От овоцита образуется прозрачная оболочка, которая сливается со стекловидной мембраной и находится в центре атретического фолликула.
Интерстициальные клетки активно пролиферируют, их образуется большое количество и образуется атретическое тело (интерстициальная железа). Продуцируют эстрогены. Биологический смысл - предотвращение явлений гиперовуляции, достигается определенный фон в крови эстрогенов перед моментов полового созревания.
Все преобразования в фолликуле называются овариальный цикл. Он происходит под влиянием гормонов в 2 фазы:
- фолликулиновая фаза. Под влиянием ФСГ
- лютеиновая. Под влиянием ЛГ, ЛТГ
Изменения в яичниках вызывают изменения в других органах женской половой системы - яйцеводах, матке, влагалище, молочных железах.
МАТКА. В матке происходит развитие и питание плода. Это мышечный орган. 3 оболочки - слизистая (эндометрий) , мышечная (миометрий), серозная (периметрий). Эпителий слизистой дифференцируется из мезонефрального протока. Соединительная ткань, гладкомышечная ткань - из мезенхимы. Мезотелий из висцерального листка спланхнотома.
Эндометрий образован однослойным призматическим эпителием и собственной пластинкой. В эпителии 2 вида клеток: реснитчатые эпителиоциты и секреторные эпителиоциты. Собственная пластинка образована рыхлой волокнистой соединительной тканью в ней находятся многочисленные маточные железы (многочисленные,трубчатой формы, выпячивания собственной пластинки - крипты). Их количество, размеры, глубина, активность секреции зависят от фазы овариально-менструального цикла.
В эндометрии различают 2 слоя: глубокий базальный (образован глубокими участками эндометрия) и функциональный.
Миометрий образован гладкой мышечной тканью и состоит из 3 слоев:
- подслизистый слой миометрия (косое расположение)
- сосудистый слой (в нем располагаются крупные кровеносные сосуды) - косопродольное направление
- надсосудистый слой (косопродольное направление, противоположное направлению миоцитов сосудистого слоя)
Состав миометрия зависит от эстрогена (при его недостатке развивается атрофия). Прогестерон вызывает гипертрофические изменения.
Периметрий. Образован 2 тканями: пластинкой гладкомышечной ткани и однослойным плоским эпителием целомического типа - мезотелием.
Женская половая система характеризуется цикличностью строения и функций, которая определяется гормонами.
Изменения в яичниках и матке - овариально-менструальный цикл. Продолжительность в среднем 28 дней. Весь период подразделяется на 3 фазы:
- менструальная (с первого дня менструации)
- постменструальный (пролиферации)
- предменструальный (секреции)
Менструальная фаза примерно 4 дня. В течение этого времени происходит десквамация (гибель) тканей слизистой оболочки матки, отторжение их, а затем регенерация эпителия. Отторжение всего функционального слоя до самых глубоких участков да крипт.
Пролиферация - изменение эпителия, восстановление фукнционального слоя эндометрия, структурное оформление маточной железы. Происходит восстановление спиральных артерий примерно 5-14 сутки.







